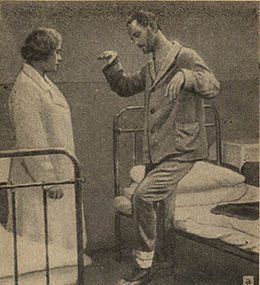
Catatonie
La catatonie est un syndrome psychiatrique s'exprimant à la fois dans la sphère psychique et motrice. Elle constitue notamment une forme d'expression de nombreuses pathologies autant neurologiques que psychiatriques. Elle était considérée autrefois comme une forme exclusive de la schizophrénie (schizophrénie hébéphrénocatatonique), caractérisée par des périodes de passivité et de négativisme alternant avec des excitations soudaines[1]. Depuis, il est reconnu qu'un syndrome catatonique peut apparaitre lors de l'évolution de troubles de l'humeur (dépression ou troubles bipolaires) ou comme symptôme de maladies organiques, avec une prévalence principale des causes organiques sur les causes psychiatriques. Cette reconnaissance a amené le Manuel diagnostique et statistique des troubles mentaux (DSM-IV-TR) publié par l'Association américaine de psychiatrie (AAP) à ne pas la reconnaitre en tant que trouble à part ou comme une sous-forme de schizophrénie, mais comme un syndrome associé à d'autres troubles.
| Médicament | Lorazépam |
|---|---|
| Spécialité | Psychiatrie et psychomotricité |
| CIM-10 | F20.2 |
|---|---|
| CIM-9 | 295.2 |
| MeSH | D002389 |
Symptômes
modifierLes signes suivants y sont généralement associés :
- le négativisme, c’est-à-dire l'opposition à toute proposition. Celui-ci a été défini par Henri Ey comme le « refus de tout contact avec autrui et avec le réel ». Cela peut comprendre un refus du regard, un mutisme, une anorexie ou un apragmatisme total ;
- la passivité : paradoxalement, le sujet peut également avoir occasionnellement des attitudes d'acceptation passive, par suggestibilité ;
- le syndrome moteur : perte de l'initiative motrice, raideur généralisée, attitude figée, résistance active aux tentatives de mobilisation. Parfois, on observe le syndrome de la catalepsie, dite flexibilité cireuse, le patient gardant les attitudes imposées par autrui même lorsqu'elles sont inconfortables (c'est par exemple le signe de l'oreiller : la tête reste soulevée lorsque l'oreiller est retiré). Des phénomènes parakinétiques (maniérisme, stéréotypies, pathétisme, impulsions), une écholalie, une échopraxie et d'autres formes de persévérations sont observés. Parfois, l'évolution est ponctuée par des accès d'agitation psychomotrice soudaine ou par des crises clastiques.
Des symptômes somatiques associés incluent des signes de dysautonomie, troubles tensionnels, œdèmes des membres inférieurs, sueurs profuses, cyanose des extrémités, hypersalivation.
Le DSM-IV l'a définie comme un syndrome, sans préjuger de son étiologie : schizophrénie, troubles de l'humeur (mélancolie majoritairement), affections neurologiques. Son évolution sans traitement peut aboutir à la mort par anorexie ou déshydratation.
Causes
modifier- schizophrénie (type catatonique),
- trouble bipolaire,
- syndrome de stress post-traumatique,
- dépression,
- syndrome parkinsonien[2],
- abus de substances ou lors d'une overdose,
- sevrage d'alcool[3],
- sevrage aux benzodiazépines[4],[5],[6],
- accident vasculaire cérébral,
- encéphalite, troubles auto-immuns,
- trouble métabolique (hyponatrémie)[7],
- hypnose (état « Esdaile »)[8].
Traitements
modifier- Les benzodiazépines sont les premiers traitements et de hautes doses sont souvent requises.
- L'électro-convulsivothérapie est parfois utilisée[9].
- Des antagonistes aux récepteurs NMDA sont parfois utilisés en cas de catatonie résistante aux benzodiazépines[10].
Histoire
modifierSa description a été établie par Karl Ludwig Kahlbaum en 1874[11].
Emil Kraepelin la définit comme une des formes de démence précoce, qui est au demeurant l'ancêtre théorique de la schizophrénie.
Eugen Bleuler l'inclut parmi les formes de schizophrénie. Ce dernier en définit la nature de symptômes extrêmes de la dissociation psychomotrice et y repère l'expression combinée du négativisme et de l'autisme au sens bleulerien.
Controverse nosologique
modifierLes observations de médecins et certaines études amènent désormais à considérer que la catatonie n'est pas particulièrement liée à la schizophrénie mais davantage aux troubles de l'humeur et aux états d'intoxication, contrairement à ce que pensait Kraepelin. Des réactions à des agents neuroleptiques, ainsi que le syndrome malin des neuroleptiques, auraient amené à une confusion avec la catatonie maligne[12].
Catatonie autistique
modifierLorna Wing, qui a mis en évidence la notion de spectre de l'autisme, et Amitta Shah ont considéré la spécificité du phénomène catatonique chez les personnes autistes, et examiné le caractère exacerbé des symptômes parmi cette population[13].
Il existe une concordance comportementale entre les manifestations catatoniques classiques et les symptômes présents chez beaucoup de personnes autistes. La notion de handicap développemental permet de comprendre ces deux descriptions cliniques comme ayant une étiologie commune au niveau neurologique. Les traits communs comportent l'auto-agression, les stéréotypies, le mutisme, le négativisme, le discours stéréotypé, l'écholalie, les pathologies posturales, les grimaces, les maniérismes, la rigidité et l'agitation sans but[14].
Lorna Wing et Amitta Shah suggèrent une différence entre la stupeur catatonique et la détérioration ressemblant à la catatonie, dans l'autisme. Afin d'éviter la chronicisation de ces symptômes, il est important d'employer la conjugaison d'un bilan clinique, d'un historique neurodéveloppemental individuel, ainsi que d'une estimation psychologique des forces et des faiblesses de la personne. L'usage de l'Interview diagnostique pour les troubles sociaux et de communication (Diagnostic interview for social and communication disorders ou DISCO) est préconisée[15].
Les traitements conseillés afin de prévenir l'aggravation de tels symptômes sont listés par Wing et Shah :
- l'adoption d'un programme afin de réduire les facteurs de stress dans la vie, en fournissant des objectifs et des facteurs de stimulation. Les principes de l'approche TEACCH sont évoqués, en tant que modèles de la structuration de l'environnement quotidien[15] ;
- une éducation aux symptômes de ce type destinée à l'environnement proche de la personne. Il est particulièrement conseillé de ne pas assimiler une excitation ressemblant à la catatonie à des comportements problématiques ou d'opposition, et de ne pas confondre les symptômes passifs avec de la paresse[15] ;
- l'emploi de prompts afin de permettre aux personnes atteintes de catatonie de reprendre le contrôle du système nerveux central et de gérer les frustrations générées par l'impossibilité croissante de se mouvoir, ainsi que les difficultés à s'arrêter une fois un processus répétitif initié[15].
Les traitements classiques de la stupeur catatonique, à savoir l'électroconvulsivothérapie et le lorazépam, ne montrent guère d'efficacité selon elles, face à ce phénomène particulier de catatonie autistique[15].
Notes et références
modifier- Informations lexicographiques et étymologiques de « catatonie » dans le Trésor de la langue française informatisé, sur le site du Centre national de ressources textuelles et lexicales.
- R. Kamigaichi, S. Kubo, K. Ishikawa et K. Yokoyama, « Effective control of catatonia in Parkinson's disease by electroconvulsive therapy: a case report », European Journal of Neurology, vol. 16, no 2, , e6 (ISSN 1468-1331, PMID 19146631, DOI 10.1111/j.1468-1331.2008.02357.x, lire en ligne, consulté le ).
- (en) P.A. Geoffroy, B. Rolland et O. Cottencin, « Catatonia and alcohol withdrawal: a complex and underestimated syndrome », Alcohol Alcohol, vol. 47, no 3, , p. 288–290 (PMID 22278315, DOI 10.1093/alcalc/agr170).
- (en) PI Rosebush et MF. Mazurek, « Catatonia after benzodiazepine withdrawal », Journal of clinical psychopharmacology, vol. 16, no 4, , p. 315–319 (PMID 8835707, DOI 10.1097/00004714-199608000-00007).
- (en) M Deuschle et F Lederbogen, « Benzodiazepine withdrawal-induced catatonia », Pharmacopsychiatry, vol. 34, no 1, , p. 41–42 (PMID 11229621, DOI 10.1055/s-2001-15188).
- (en) K Kanemoto, T Miyamoto et R Abe, « Ictal catatonia as a manifestation of de novo absence status epilepticus following benzodiazepine withdrawal », Seizure, vol. 8, no 6, , p. 364–366 (PMID 10512781, DOI 10.1053/seiz.1999.0309, lire en ligne).
- (en) Nizamie SH, Khanna R, Sharma LN, « Catatonia and hyponatremia : a case report », Indian J Psychiatry, vol. 33, no 2, , p. 118-22. (PMID 21897467, PMCID PMC2988298, lire en ligne [PDF]).
- (en) W Ernst, « 'Under the influence' in British India: James Esdaile's Mesmeric Hospital in Calcutta, and its critics », Psychol Med, vol. 25, no 6, , p. 1113-23. (PMID 8637942).
- (en) Pompili M, Lester D, Dominici G, Longo L, Marconi G, Forte A, Serafini G, Amore M, Girardi P, « Indications for electroconvulsive treatment in schizophrenia: a systematic review », Schizophr Res, vol. 146, nos 1-3, , p. 1-9. (PMID 23499244, DOI 10.1016/j.schres.2013.02.005).
- (en) J. Daniels, « Catatonia: clinical aspects and neurobiological correlates », J Neuropsychiatry Clin Neurosci, vol. 21, no 4, , p. 371–380 (PMID 19996245, DOI 10.1176/appi.neuropsych.21.4.371).
- (de) Kahlbaum, K. Die Katatonie oder das Spannungsirresein. Eine klinische Form psychischer Krankheit, Berlin, A. Hirschwald 1874.
- (en-US) « The Many Misconceptions of Catatonia: Treatment Is Often Successful With the Right Knowledge », sur Psychiatry Advisor, (consulté le ).
- (en) L. Wing et A. Shah, « Catatonia in autistic spectrum disorders », The British Journal of Psychiatry: The Journal of Mental Science, vol. 176, , p. 357–362 (ISSN 0007-1250, PMID 10827884, lire en ligne, consulté le ).
- (en) Lee E. Wachtel et Dirk M. Dhossche, « Self-injury in autism as an alternate sign of catatonia: implications for electroconvulsive therapy », Medical Hypotheses, vol. 75, no 1, , p. 111–114 (ISSN 1532-2777, PMID 20202760, DOI 10.1016/j.mehy.2010.02.001, lire en ligne, consulté le ).
- (en) Amitta Shah et Lorna Wing, « Psychological approaches to chronic catatonia-like deterioration in autism spectrum disorders », International Review of Neurobiology, vol. 72, , p. 245–264 (ISSN 0074-7742, PMID 16697302, DOI 10.1016/S0074-7742(05)72015-8, lire en ligne, consulté le ).