Syndrome respiratoire aigu sévère
Le syndrome respiratoire aigu sévère (SRAS) est une maladie infectieuse des poumons (pneumonie aiguë) due à un coronavirus, le SARS-CoV, apparu pour la première fois en Chine en , qui a provoqué une épidémie à partir de dans 29 pays, infecté plus de 8 000 personnes et causé la mort de 916 personnes. La maladie s'est manifestée jusqu'en [1]. En 2003, le virus apparaît à Hanoï, au Viêt Nam, véhiculé par un homme d'affaires chinois qui avait croisé le patient zéro de Hong Kong. Il est admis à l'Hôpital français de Hanoi le , où il infecte au moins 38 membres du personnel. Il est évacué à Hong Kong, où il meurt le . Un spécialiste des maladies infectieuses de l'Organisation mondiale de la santé, Carlo Urbani, examine le patient et observe la très grande contagiosité, la nouveauté et la dangerosité de la maladie. Il avertit immédiatement l'OMS, qui déclenche en retour une réponse efficace. Il est lui-même infecté et meurt le [2].

Agent responsable
modifierL'identification du virus a été assez rapide (quelques mois contre plusieurs années pour le VIH dans les années 1980), 11 laboratoires ayant été mobilisés par l'OMS. Le virus responsable du syndrome respiratoire aigu sévère, SARS-CoV, appartient à la famille des Coronaviridæ, au genre des Coronavirus.
La rapidité de l'identification de ce virus peut (entre autres) s'expliquer par le fait que ce virus a été classé de niveau 3+, qui n'existe pas dans la classification des dangers biologiques : le virus est soit niveau 3, soit niveau 4. La raison de ce choix réside dans le fait que seuls quelques laboratoires dans le monde sont assez sophistiqués pour travailler sur des virus de niveau 4 en toute sécurité. Si ces laboratoires avaient été les seuls à chercher la classification du virus, aucun antiviral n'aurait sûrement été trouvé aussi rapidement. C'est pourquoi l'OMS a décidé de classer ce virus niveau 3+, afin qu'un maximum d'équipes de chercheurs puissent travailler dessus. Cela aurait pu être très dangereux, mais le pari a été gagné puisque ce virus a été « contrôlé » en un temps record.
Les coronavirus sont des virus enveloppés à ARN simple brin de polarité positive. En microscopie électronique, les particules virales présentent des protubérances de surface leur donnant un aspect « en couronne » (corona, en latin) qui a servi à la dénomination de ces virus. La classification en coronavirus résulte de tests de réaction sérologique et d'analyses des séquences génomiques. La famille des Coronaviridæ est divisée en trois groupes : le groupe 1 (coronavirus canin, coronavirus félin entérique FECV et de la péritonite infectieuse féline FIPV, virus de la gastroentérite transmissible du porc et virus respiratoires porcins), et le groupe 2 (coronavirus bovin, virus des hépatites murines, virus de la silodacryonite du rat et coronavirus humain OC43) comprennent les virus infectant des mammifères. Le groupe 3 est constitué de virus réputés exclusivement aviaires (virus de la bronchite infectieuse aviaire, coronavirus du dindon).
Diagnostic
modifierLe diagnostic d’une infection par le SARS-CoV repose sur l’examen clinique, les signes radiologiques et le fait d'avoir voyagé dans un pays où le virus a été détecté.
Clinique
modifierLes signes initiaux de l’infection ne sont pas spécifiques et ce diagnostic reste un diagnostic d’exclusion. Le symptôme le plus habituel du syndrome respiratoire aigu sévère est une fièvre supérieure à 38 °C apparaissant assez brutalement après une période d’incubation de deux à dix jours. Cependant, cette fièvre peut être absente au début de la maladie ou chez des patients porteurs d’une autre pathologie altérant les réactions fébriles. La fièvre peut être associée à des frissons, myalgies, malaise général, céphalées. La symptomatologie initiale ressemble surtout à un tableau de pneumopathie atypique. Une toux productive, une dysphagie douloureuse, des nausées et vomissements sont plus rares. La diarrhée a été un symptôme fréquent dans un foyer épidémiologique rapporté à Hong Kong mais semble rare dans les autres groupes qui ont été décrits. L’auscultation pulmonaire peut trouver des râles inspiratoires au niveau des bases mais il n’existe habituellement pas de sibilance.
De nombreux tableaux atypiques ont été décrits : patients apyrétiques, patients avec une diarrhée mais sans signe pulmonaire… Ces formes atypiques constituent une menace pour les malades, le personnel hospitalier et les proches. L’OMS a donc défini précisément les critères de cas probable de syndrome respiratoire aigu sévère : une fièvre supérieure à 38 °C associée à des signes d’atteinte respiratoire basse (toux, dyspnée, gêne respiratoire, etc.) survenant chez une personne en provenance d’un pays ou d’une zone où une transmission active du SARS-CoV a été décrite ou chez une personne travaillant (ou ayant travaillé) dans un laboratoire manipulant (ou ayant manipulé) du SARS-CoV (quelle que soit sa localisation géographique).
Biologie
modifierSur le plan biologique, de nombreuses anomalies hématologiques ont été rapportées au cours de l’évolution de la maladie. Une lymphopénie est présente chez 98 % des patients avec les taux les plus bas observés au cours de la deuxième semaine d’évolution et une normalisation au cours de la troisième semaine. Cependant, dans 30 % des cas, la lymphopénie persistait à la cinquième semaine d’évolution. À la phase initiale de la maladie, les taux de CD4 et CD8 pouvaient être abaissés. Selon certaines études, des taux bas de CD4 et CD8 seraient un facteur de mauvais pronostic. Une leucopénie transitoire a été rapportée chez 64 % des patients au cours de la première semaine de la maladie. Cependant, chez 61 % des malades, une leucocytose était retrouvée au cours des deuxième et troisième semaines d’évolution. Une neutrophilie est observée[réf. nécessaire] dans 82 % des cas, probablement liée au traitement par corticoïdes. Une thrombocytopénie relative spontanément résolutive a été retrouvée chez 55 % des patients. Aucune hémorragie grave n’a été observée. Le reste du bilan biologique montre une élévation des LDH, des ASAT et ALAT et de la créatine kinase. Les taux élevés de LDH et de transaminases peuvent être secondaires au traitement par la ribavirine. Cependant, dans certaines études, le taux élevé de LDH est rapporté comme étant un facteur de mauvais pronostic. Enfin, les D-dimères peuvent être élevés et le TCA allongé chez un nombre important de patients.
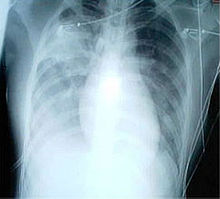
Radiologie
modifierL’imagerie radiologique occupe une place importante dans le diagnostic initial de syndrome respiratoire aigu sévère puis dans le suivi de l’efficacité du traitement. Les images les plus typiques comportent une localisation périphérique prédominante, des opacités alvéolaires unilatérales et focales progressant sous traitement vers une atteinte unilatérale multifocale ou bilatérale. Il n’existe ni excavation, ni adénopathie, ni épanchement pleural. Le scanner thoracique est un examen complémentaire qui permet en général de préciser les signes de pneumopathie sévère.
Diagnostic virologique
modifierActuellement, le diagnostic de syndrome respiratoire aigu sévère ne peut être posé qu’après avoir éliminé les autres causes de pneumonie grâce aux méthodes directes de recherche des agents habituellement responsables de pneumonie. Rétrospectivement, le diagnostic sérologique peut éventuellement permettre de reconsidérer certains cas difficiles. En 2004, différentes méthodes virologiques de diagnostic du SRAS avaient été validées par l’OMS. Depuis, les laboratoires pharmaceutiques ont développé d’autres tests ou ont affiné la sensibilité et la spécificité de tests existants mais en l’absence de résurgence épidémique, ces tests n’ont pas été validés pour une infection par le SARS-CoV. Les outils diagnostiques qui sont décrits ici sont ceux qui avaient été validés par l’OMS.
Diagnostic direct
modifierLe diagnostic virologique repose sur la mise en évidence du virus SARS-CoV à partir de prélèvements nasaux, pharyngés, d’expectorations, d’aspirations endo-trachéales, de sang, de selles ou d’urines par RT-PCR ou culture virale. L’excrétion du virus SARS-CoV est assez faible au début de la maladie, elle est maximale environ 10 jours après le début des signes cliniques. Le virus est alors retrouvé dans les sécrétions respiratoires et dans les selles. Une étude portant sur l’utilité clinique des différents tests diagnostiques a montré que l’ARN du SARS-CoV était détecté par RT-PCR dans les sécrétions naso-pharyngée chez seulement 32 % des patients à la phase initiale et dans 68 % des cas 14 jours après le début des signes cliniques (Peiris, Lancet 2003). Une analyse quantitative a montré que la charge virale atteint son maximum 10 jours après le début des signes cliniques. L’ARN viral est détecté dans les selles chez 98 % des patients plus tardivement au cours de la maladie (vers le 14e jour) et dans les urines après le 15e jour. Les tests de RT-PCR restent actuellement assez peu sensibles et il est fortement conseillé de multiplier les examens d’échantillons naso-pharyngés pour améliorer la valeur prédictive du test. Un test de RT-PCR négatif n’exclut pas le diagnostic de SRAS : les échantillons peuvent avoir été prélevés à un moment où la charge virale était trop faible pour être détectée par les tests de laboratoires disponibles.
La présence du virus peut être mise en évidence en inoculant des cultures cellulaires (cellules Vero) à partir d’échantillons de selles, de sang ou de sécrétions respiratoires. Une fois le virus isolé, il faut utiliser d’autres tests (immunofluorescence par exemple) pour identifier le SARS-CoV. L’isolement du SARS-CoV en culture cellulaire doit être réalisé au minimum dans un laboratoire de niveau de sécurité BSL3. Des résultats de culture cellulaire négatifs n’excluent pas le diagnostic de syndrome respiratoire aigu sévère, pour les mêmes raisons que dans les cas de RT-PCR négatives.
Diagnostic sérologique
modifierLe diagnostic sérologique peut aider à reconsidérer des cas de pneumopathies non identifiées. Un test ELISA permet de détecter de façon fiable un mélange d’IgG et d’IgM dans le sérum de patients infectés vers le 21e jour après le début des signes cliniques. Plusieurs tests d’immunofluorescence nécessitant l’utilisation de cellules infectées par le SARS-CoV fixées sur lames permettent de détecter des anticorps de patients (IgG, IgM ou les deux). Ces tests sont positifs aux environs du 10e jour après le début de la maladie, des résultats quantitatifs peuvent être rendus en utilisant des dilutions en série des sérums de patients. Un test de neutralisation a été développé qui évalue et quantifie la capacité de neutralisation des sérums de patients. Ce test impose de travailler dans un laboratoire de niveau de confinement BSL3.
Traitement
modifierLe traitement d’une infection par le SARS-CoV est symptomatique. Une antibiothérapie peut être administrée tant que les causes bactériologiques de pneumonie n’ont pas été éliminées. Une oxygénothérapie doit être envisagée en fonction de la désaturation. La corticothérapie doit être envisagée en fonction du risque de syndrome de détresse respiratoire aiguë (SDRA). La prescription de ribavirine, antiviral utilisé au cours de l’épidémie de 2003, est remise en question en raison des nombreux effets secondaires et de leur gravité potentielle.
L’isolement des patients et la protection du personnel soignant et des proches des patients font partie intégrante du traitement puisqu’il s’agit d’une maladie transmissible par contact direct.
En 2006, le CDC d’Atlanta (États-Unis) a passé en revue les études scientifiques traitant des traitements expérimentaux contre le syndrome respiratoire aigu sévère. Malgré 54 études cliniques portant sur 54 médicaments testés sur des humains, aucune preuve de l'efficacité d'un médicament n'a pu être mise en évidence. Huit ont révélé des effets secondaires importants. Pour des raisons éthiques, les essais cliniques ont été faits dans l'urgence, sans groupe de référence recevant un placébo, ce qui rend difficile l'évaluation des médicaments. (Source : revue Public Library of Science – Medicine).
Épidémiologie
modifierLes coronavirus humains OC43 et 229E sont responsables d’épidémies hivernales survenant principalement dans de petites communautés (internats, écoles, familles…) et durant en général quelques semaines. La contamination humaine se fait par inhalation de gouttelettes de salive infectées ou par contact direct avec les sécrétions nasales.
Le syndrome respiratoire aigu sévère est une maladie infectieuse nouvelle rapportée par la Chine pour la première fois en , mais présente en novembre 2002 dans la province du Guangdong (Chine)[1]. L’infection se propage à Hong Kong, région proche du foyer initial. Les épidémies qui ont suivi sont restées limitées à des groupes familiaux résidant dans des zones de forte densité de population, à des hôtels (Hong Kong) ou à des hôpitaux (Hanoï, Toronto). Cette extension limitée est un argument en faveur de la faible transmissibilité du virus. Comparé aux virus grippaux capables d’infecter rapidement des millions de personnes dans le monde, le virus du SRAS ne semble pas se propager rapidement. À ce jour, une seule épidémie a eu lieu, en 2003, touchant au moins 8 000 personnes, un certain nombre de cas secondaires n’ayant probablement pas été identifiés. L’année suivante, en 2004, 9 cas ont été signalés, uniquement en Chine. Cette année-là, les cas index étaient systématiquement décrits chez des personnes travaillant dans des laboratoires étudiant le virus responsable du syndrome respiratoire aigu sévère (étudiante en virologie, chercheur contractuel). Ces cas index étaient à l’origine de la contamination des autres personnes touchées (parents, infirmière, etc.).
Le virus du syndrome respiratoire aigu sévère semble essentiellement propagé par contact direct avec des gouttelettes de sécrétions respiratoires de personnes infectées. Une transmission par voie fécale ou aérienne semble possible mais rare (en 2003, un des foyers d’infection survenu dans un quartier de Hong Kong semble s’être développé à partir d’eaux d’égouts contaminées). La diffusion aérienne du virus du syndrome respiratoire aigu sévère ne semble pas primordiale mais ne doit pas être écartée. En effet, la contamination du personnel soignant réalisant des actes à hauts risques (bronchoscopie, intubation endotrachéale, etc.) est un argument en faveur de la contamination aérienne à partir d’un environnement contaminé.
Fin , l'étude d'échantillons d'animaux sauvages vendus comme aliments sur des marchés de la province du Guangdong (Chine) a montré la présence de coronavirus du syndrome respiratoire aigu sévère chez des civettes, ce qui laisse penser que le virus du syndrome respiratoire aigu sévère a franchi la barrière des espèces. En 2005, deux études ont trouvé des coronavirus proches du coronavirus du syndrome respiratoire aigu sévère chez des chauves-souris en Chine. Des analyses phylogénétiques de ces virus ont conclu à une forte probabilité que le syndrome respiratoire aigu sévère provienne de chauves-souris et se soit propagé à l'être humain, via des chats et/ou des civettes. Les chauves-souris infectées ne montraient pas de signes visibles de maladie.
Une étude en 2013 isole un virus vivant dans les excréments de chauves-souris sauvages en Chine, virus très proche parent du syndrome respiratoire aigu sévère (similitude génétique de l'ordre de 95 %) et qui confirme indubitablement que ces animaux sont le réservoir naturel à l'origine de cette maladie infectieuse. Cette étude montre de plus que le virus de chauve-souris peut passer directement chez l'être humain sans intermédiaire[3].
Épidémie de à
modifierLe premier patient atteint du syndrome respiratoire aigu sévère est un fermier du district de Shunde, dans la ville de Foshan, identifié le . Le , les autorités chinoises informent l'Organisation mondiale de la santé (OMS) de l'épidémie, et mentionnent 305 contaminations dont 105 chez des personnels de santé, et 5 décès. Plus tard, elle indique que l'épidémie dans le Guangdong a culminé à la mi-février 2003 mais on en était loin puisque 806 cas d'infection et 34 décès sont signalés par la suite.
Étant donné sa transmission par voie aérienne, la maladie se propage très vite à un grand nombre de personnes dans de nombreux pays. Les autorités chinoises semblent ne pas avoir pris suffisamment tôt des mesures de sécurité très strictes, comme la mise en quarantaine des cas probables et l’information adéquate de la population. Le médecin chinois Jiang Yanyong donne les premières informations sur la maladie en Chine. 7 761 cas de syndrome respiratoire aigu sévère sont dénombrés en Chine (Hong Kong, Taïwan et Macao compris). Les villes de Singapour et Toronto sont également touchées, avec respectivement 206 cas et 252 cas. Des comportements préventifs sont institués à Pékin, Hong Kong et Singapour, où la population porte systématiquement des masques respiratoires lors des déplacements en public[réf. nécessaire]
À la fin du mois de février, le virus apparait à Hanoï, au Viêt Nam, véhiculé par un citoyen chinois qui avait logé dans le même hôtel que le patient zéro à Hong Kong. Il est admis à l'Hôpital français de Hanoi le , où il infecte au moins 38 membres du personnel. Il est évacué à Hong Kong, où il meurt le . Un spécialiste des maladies infectieuses de l'Organisation mondiale de la santé, Carlo Urbani, examine le patient et observe la très grande contagiosité, la nouveauté et la dangerosité de la maladie. Il avertit immédiatement l'OMS, qui déclenche en retour une réponse très efficace. Il est lui-même infecté et meurt le [2]. Le [4], l’épidémie semble être endiguée. Taïwan est le dernier foyer possible d’une chaîne locale de transmission de la maladie. L’épidémie est circonscrite au Canada, à Singapour et dans presque toute la Chine, les trois principaux pays touchés.
D’après les statistiques de l’Inserm, il y a eu plus de 8 000 cas de syndrome respiratoire aigu sévère recensés dans le Monde, et 774 décès, ce qui porte le taux de létalité à près de 10 %[5].
Épisode de 2003-2004
modifierDe nouveaux cas sporadiques apparaissent en à Singapour[6]. La maladie est contenue en [7]. Pendant cette période, 9 personnes semblent avoir contracté la maladie[8].
Immunisation
modifierL'immunité acquise au contact du virus ne dure que de l'ordre de 3 ans[9].
Notes et références
modifier- (en) Moira Chan‐Yeung et Rui‐Heng Xu, « SARS: epidemiology », Respirology, vol. 8, (PMID 15018127, PMCID PMC7169193, DOI 10.1046/j.1440-1843.2003.00518.x, lire en ligne).
- Joseph Confavreux, «Les leçons du Sras n’ont pas été tirées», sur Mediapart (consulté le )
- (en) Xing-Yi Ge, Jia-Lu Li, Xing-Lou Yang, Aleksei A. Chmura, Guangjian Zhu, Jonathan H. Epstein, Jonna K. Mazet, Ben Hu, Wei Zhang, Cheng Peng,Yu-Ji Zhang, Chu-Ming Luo, Bing Tan, Ning Wang, Yan Zhu, Gary Crameri, Shu-Yi Zhang, Lin-Fa Wang, Peter Daszak & Zheng-Li Shi, « Isolation and characterization of a bat SARS-like coronavirus that uses the ACE2 receptor », Nature, (DOI 10.1038/nature12711).
- (en) « Areas with recent local transmission of SARS »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?), sur Organisation mondiale de la santé (consulté le ).
- Yazdan Yazdanpanah et Bruno Lina, « Coronavirus (SARS-CoV et MERS-CoV) », Dossiers d’information, (lire en ligne).
- (en) WHO - SARS - Disease Outbreak Reported on 10 September 2003
- (en) WHO - SARS - 18 mai 2004.
- (en) WHO 6 SARS - 30 avril 2004.
- Wu Liping et al., Duration of Antibody Responses after Severe Acute Respiratory Syndrome, 2007. DOI 10.3201/eid1310.070576
Voir aussi
modifierArticles connexes
modifier- SARS-CoV
- Épidémie de maladie à coronavirus de 2002-2004
- Coronavirus du syndrome respiratoire du Moyen-Orient
- Syndrome respiratoire du Moyen-Orient
- Épidémies de syndrome respiratoire du Moyen-Orient (en)
- Maladie à coronavirus 2019
- Pandémie de Covid-19
- SARS-CoV-2
- Sûreté biologique
- Coronavirus félin
- Péritonite infectieuse féline
Liens externes
modifier- Comparaison de la réaction du Canada et de la Chine.
- Syndrome respiratoire aigu sévère (SRAS) : Statut de la flambée et leçons pour l'avenir, publication qui fait suite au colloque sur le SRAS organisé à Genève le par l'OMS (document PDF).
- Pages de l'OMS sur le SRAS (en anglais).
- Récapitulatif des mesures préconisées par l'OMS pour les voyages internationaux.
