Communication interatriale
La communication interatriale (CIA)[1] ou interauriculaire (en anglais, atrial septal defect : ASD) est une malformation cardiaque congénitale fréquente. Elle correspond à la persistance d'une déhiscence dans le septum interatrial (cloison qui sépare les deux oreillettes), normalement hermétique après la naissance.
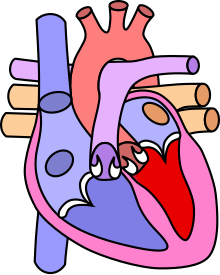
Cette communication anormale est responsable de l'apparition d'un shunt gauche-droit: une partie du sang revenant des poumons dans l'oreillette gauche regagne directement les poumons (via la CIA et l'oreillette droite) en court-circuitant la grande circulation.
Les CIA représentent près de dix pour cent des cardiopathies congénitales de l'enfant. Leur incidence serait donc proche de 0,70 pour mille naissances (soit entre 500 et 600 nouveaux cas chaque année en France). Elles s'observent deux fois plus souvent chez la fille que chez le garçon.
Physio-pathologie
modifierAvant la naissance
modifierEn raison des particularités de la circulation sanguine chez le fœtus (voir circulation fœtale), il existe physiologiquement une large communication entre les oreillettes droite et gauche: le foramen ovale. Par cette communication, le sang oxygéné venant du placenta par la veine ombilicale est dirigé préférentiellement vers le cerveau du fœtus via l'oreillette gauche, le ventricule gauche et l'aorte ascendante. Cet apport important de sang est par ailleurs nécessaire au développement des structures citées ci-dessus. En son absence, elles n'auraient à véhiculer que le flux sanguin minime provenant des poumons, soit 7 % du débit cardiaque fœtal seulement.
La présence d'une communication entre les oreillettes est donc physiologique et nécessaire avant la naissance.
Parallèlement, il existe une autre communication entre le tronc pulmonaire et l'arc aortique appelé le canal artériel, qui permet au sang issu du ventricule droit d'être dévié vers la grande circulation.
À la naissance
modifierNormalement, ces deux communications se ferment. La persistance d'une communication interauriculaire est anormale et résulte :
- soit de l'absence de fermeture du foramen ovale, dénommée foramen ovale perméable (FOP ou PFO - patent foramen ovale - en anglo-saxon), il ne s'agit pas à proprement parler d'une "malformation cardiaque" mais de la persistance d'une structure physiologique fœtale ;
- soit de la présence d'un réel défect (défaut de constitution) de la cloison interatriale, dénommée « communication interatriale ».
Dans les deux éventualités, cette communication anormale permet le passage de sang du circuit à haute pression (oreillette gauche) vers le circuit à plus basse pression (oreillette droite). Du sang oxygéné, qui était destiné à la circulation générale systémique, se retrouve à nouveau dans la circulation pulmonaire, entrainant une surcharge de celle-ci et une hypervascularisation pulmonaire.
Dans de rares cas de communication importante et après plusieurs années d’évolution, il s’installe une hypertension artérielle pulmonaire limitant ainsi le passage du sang du cœur droit vers l’artère pulmonaire. Le shunt inter auriculaire s’inverse (devient alors droite-gauche) et laisse apparaître une couleur bleutée de la peau (cyanose) correspondant à un sang appauvri en oxygène (puisque le sang passe moins dans le système circulatoire pulmonaire). On parle alors de syndrome d'Eisenmenger qui peut compliquer également d'autres cardiopathies congénitales comme la communication interventriculaire.
Différents types
modifierLe défaut de fermeture peut être situé :
- à la partie antérieure du septum interatrial, voire s'étendre sur le septum interventriculaire (canal atrio-ventriculaire). Elle prend alors le nom de communication de type ostium primum (5) et correspond à environ 15 % des cas découverts chez l'adulte[2] ;
- au milieu du septum interatrial, au niveau du foramen ovale. Ce sont les CIA de type ostium secondum, de loin les plus fréquentes (75 % chez l'adulte) (3);
- à la partie haute de la cloison, à proximité de l'abouchement de la veine cave supérieure ; communication de type sinus venosus qui est toujours associé à un retour veineux pulmonaire droit anormal (1) : 10 % chez l'adulte.
- à la partie basse de la cloison, à proximité de la veine cave inférieure et du sinus coronaire (proche du retour veineux des vaisseaux du cœur ou coronaires) (4).
La communication peut être isolée ou s'intégrer dans un tableau malformatif plus complexe.
Le foramen ovale perméable n'est pas un défaut de formation de la cloison interauriculaire. L'ouverture est obstruée par une membrane de manière imparfaite mais qui peut laisser passer, lors de certaines occasions, une petite quantité de sang entre le côté droit et le côté gauche. En termes de pression et de débit, les conséquences sont nulles mais cette anomalie, relativement fréquente dans la population générale, est tenue pour responsable de certaines complications qui ne seront pas traitées ici.
Diagnostic
modifierAnténatal
modifierLa présence d'une communication interatriale est nécessaire avant la naissance. Qu'elle soit physiologique (Foramen Ovale) ou malformative (CIA vraie), elle n'aura donc aucun retentissement sur le développement du fœtus et le déroulement de la grossesse.
Aspects échographiques avant la naissance
modifierEn raison de la présence du foramen ovale et d'un large passage de sang à son niveau (de l'oreillette droite vers l'oreillette gauche, contrairement à ce qui se produit après la naissance), le diagnostic de CIA type ostium secundum (la plus fréquente) est virtuellement impossible durant la grossesse. Tout au plus peut-on craindre sa présence quand le foramen ovale apparaît vraiment trop large et mal recouvert par sa membrane.
Par contre, le diagnostic de CIA type ostium primum est non seulement possible mais hautement souhaitable. Cette malformation s'inscrit en effet dans le cadre des anomalies des bourgeons sous-endocardiques et correspond à une forme partielle de canal atrio-ventriculaire, la cardiopathie la plus fréquente des enfants trisomiques. Poser le diagnostic de CIA type ostium primum chez le fœtus indique la réalisation d'une amniocentèse à la recherche de cette anomalie chromosomique (Trisomie 21).
La présence d'un forme plus rares (CIA type sinus venosus ou cave inférieur) est exceptionnellement suspectée en ante-natal.
Gestion de la grossesse
modifierHormis en cas de CIA type ostium primum, qui conduit à proposer une amniocentèse, la présence d'une CIA ne modifie en rien le déroulement de la grossesse ou les modalités de l'accouchement.
Postnatal
modifierClinique
modifierLa plupart des communications interatriales sont asymptomatiques et sont découvertes lors d'un examen pédiatrique systématique. C'est la cardiopathie responsable d'un shunt gauche-droit la mieux tolérée et le diagnostic peut rester méconnu jusqu'à l'adolescence, voire l'âge adulte. Ce n'est que lorsque l'hypervascularisation pulmonaire secondaire au shunt gauche-droit est importante, que la présence d'une CIA peut favoriser la survenue d'infections broncho-pulmonaires à répétition et être à l'origine d'une diminution des capacités d'effort (dont les enfants n'ont pas conscience, ayant toujours vécu avec).
Les autres circonstances de découverte sont un essoufflement (dyspnée), les arythmie par dilatation auriculaire droite sont rares. L'insuffisance cardiaque et l'hypertension artérielle pulmonaire se voit rarement avant cinquante ans.
L'examen clinique montre à l'auscultation cardiaque un souffle systolique localisé au foyer pulmonaire (en haut à gauche du sternum ainsi qu’un dédoublement du deuxième bruit du cœur (B2). Le souffle correspond à une augmentation du débit au niveau pulmonaire.
Examens complémentaires
modifierLa radiographie du thorax montre un cœur de taille augmentée (cardiomégalie), par dilatation de l'oreillette droite (bord droit de la silhouette cardiaque) et du ventricule droit (bord inférieur gauche de la silhouette cardiaque). Elle permet d'apprécier le degré d'hypervascularisation pulmonaire, responsable entre autres d'une dilatation des artères pulmonaires proximales, au niveau des hiles pulmonaires. Classiquement, l'examen radioscopique (qui n'est plus pratiqué) ou son équivalent moderne, l'examen par amplificateur de brillance, révèle une hyperpulsatilité des artères pulmonaires très évocatrice du diagnostic.
L'électrocardiogramme montre des signes de surcharge ventriculaire droite avec une grande onde R' et une déviation de l'axe cardiaque vers la droite. Ce n'est cependant ni spécifique, ni constant. Chez l'enfant, il peut rester tout à fait normal en présence d'une petite CIA et le reste habituellement en présence d'un foramen ovale perméable. Habituellement, on observe des signes de surcharge diastolique des cavités cardiaques droites : Hypertrophie de l'oreillette droite (inconstant), déviation vers la droite de l'axe électrique du cœur (fréquent), aspect de bloc incomplet droit (fréquent). Quand le shunt est réellement important peuvent apparaître des signes plus francs d'hypertrophie du ventricule droit. Chez l'adulte, L'ECG peut être normal. Il peut également montrer une hypertrophie de l'oreillette et du ventricule droit, un allongement de l'intervalle PR (mesurant le temps de conduction entre les oreillettes et les ventricules). Il existe souvent la présence de troubles du rythme auriculaires: extra-systoles auriculaires ou fibrillation auriculaire dans les formes avancées.
Le diagnostic est fait par échocardiographie doppler devant les signes cliniques décrits. L'examen peut montrer directement un trou (appelé solution de continuité) dans le septum inter auriculaire, et permet d'apprécier la localisation et l'importance de celui-ci, mesuré par le calcul du rapport entre le débit systémique et du cœur droit. Le doppler permet de visualiser le shunt et de mesurer la différence de pression entre les deux oreillettes par la mesure de la vitesse du flux.
Le recours à l'échographie transœsophagienne pour visualiser la communication est systématique chez l'adulte si une fermeture est envisagée, afin de préciser l'anatomie des lésions et de mesurer les berges qui permet de connaître la possibilité d'un traitement percutané.
L'échographie permet d'apprécier le retentissement de la communication au niveau des cavitès droites par la recherche d'une dilatation de ces cavitès et l'évaluation des pressions droites ainsi que la fonction du ventricule droit.
Dans certains cas litigieux, on peut être amené à effectuer un cathétérisme cardiaque avec opacification des cavités et mesure des débits et des pressions.
Complications
modifierTrouble du rythme auriculaire
modifierEn rapport avec une dilatation atriale droite. D'abord extrasystoles atriales (à partir de 20 ans) puis fibrillation atriale droite.
Insuffisance cardiaque droite
modifierDue à l'augmentation des pressions dans les cavités droites secondaire au shunt G-D. Réversible en l'absence d'HTAP fixée.
Embolie paradoxale
modifierN'est pas une indication opératoire. Assez spécifique des CIA type sinus venosus.
Hypertension artérielle pulmonaire
modifierPrédisposition génétique si elle survient chez un sujet jeune (8 à 30 ans). Dans ce cas, elle est sévère, soit tardive et modérée.
Infectieuses
modifierL'endocardite infectieuse en est une complication rare.
Traitement
modifierLe traitement d'une communication interauriculaire n'est pas systématique et peut se faire à tous les âges. Le traitement des communications se fait rarement avant six ans.
La prise en charge, chez l'adulte, a fait l'objet de la publication de recommandation. Celles, américaines datent de 2018[3], celles européennes, de 2020[4].
En cas d'hypertension artérielle pulmonaire avec élévation des résistances pulmonaires, la fermeture risque d'aggraver la situation[5] et il vaut mieux, dans ce cas, traiter médicalement l'hypertension artérielle pulmonaire et de réévaluer la situation dans un deuxième temps.
Traitement percutané
modifierL’implantation d’un dispositif de type ombrelle par cathétérisme permet de fermer la communication. Cette technique, employée pour la première fois en 1976[6], est utilisée largement depuis 1992.
La procédure est réalisée sous anesthésie générale, avec un contrôle du positionnement de la prothèse par fluoroscopie et échographie transœsophagienne[7]. Elle consiste à introduire le dispositif rétracté de manière horizontale dans une veine de la jambe puis de la guider jusque dans le cœur. Arrivée au niveau de la communication, celle-ci est déployée de part et d'autre du trou tel un "yoyo".
Il s'agit de la procédure de choix, chez l'adulte, par sa simplicité, une durée d'hospitalisation moindre et un taux de complications inférieur par rapport à une fermeture chirurgicale[8]. Elle doit être suivie par un traitement antiagrégant plaquettaire pendant au moins quelques mois. Elle est essentiellement indiquée dans la fermeture des communications de type ostium secondum[7].
Chirurgical
modifierLa fermeture par suture directe, ou en utilisant une prothèse au cours d'une chirurgie cardiaque, à cœur ouvert, la première intervention de ce type ayant eu lieu en 1952.
Le traitement chirurgical est actuellement pratiqué pour les contre-indications au traitement per cutané :
- communication interatriale de type non ostium secondum ;
- communications de type ostium secundum, dont la mesure des berges ne permet pas d'accrocher la prothèse ;
- communications de type ostium secundum associées à une anomalie cardiaque, nécessitant elle-même une chirurgie cardiaque ;
- les nourrissons et les jeunes enfants car le diamètre des cathéters utilisés ne permet pas de les introduire dans les vaisseaux (si la fermeture de la CIA est jugée urgente ne pouvant attendre que l'enfant grandisse suffisamment afin d'effectuer un traitement per cutané).
Les résultats sont bons à très long terme[9].
Conseil génétique
modifierArticles connexes
modifierRéférences
modifier- « Dictionnaire médical de l'Académie de Médecine », sur www.academie-medecine.fr (consulté le )
- JB Lindseya, LD Hillis. Atrial septal defect in adults, Lancet 2007; 369:1244-1246
- Stout KK, Daniels CJ, Aboulhosn JA et al. 2018 AHA/ACC guideline for the management of adults with congenital heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines, J Am Coll Cardiol, 2019;73:1494-1563
- Baumgartner H, De Backer J, Babu-Narayan SV et al. 2020 ESC Guidelines for the management of adult congenital heart disease: The Task Force for the management of adult congenital heart disease of the European Society of Cardiology (ESC). Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Adult Congenital Heart Disease (ISACHD), European Heart Journal, 2021;42:563–645
- D’Alto M, Romeo E, Argiento P et al. Hemodynamics of patients developing pulmonary arterial hypertension after shunt closure, Int J Cardiol, 2013;168:3797–3801
- King TD, Thompson SL, Steiner C, Mills NL, Secundum atrial septal defect: nonoperative closure during cardiac catheterization, JAMA, 1976;235:2506-2509
- Turner ME, Bouhout I, Petit CJ, Kalfa D, Transcatheter closure of atrial and ventricular septal defects, J Am Coll Cardiol, 2022;79:2247-2258
- Butera G, Carminati M, Chessa M et al. Percutaneous versus surgical closure of secundum atrial septal defect: comparison of early results and complications, Am Heart J, 2006;151:228–234
- Murphy JG, Gersh BJ, McGoon MD et al. Long-term outcome after surgical repair of isolated atrial septal defect. Follow-up at 27 to 32 years, N Engl J Med, 1990;323:1645–1650